循環器内科についてご紹介します。
当科について
循環器内科理念

循環器内科について
虚血性心疾患、不整脈、弁膜症、心不全を中心とした心臓・血管疾患の全般を対象としています。循環器センターのスタッフが24時間体制で常駐し、心筋梗塞・急性心不全・重症不整脈を中心とする救急疾患にも対応しています。
循環器疾患を持つ方は、心臓以外の血管疾患を始め、多くの併存疾患を有していることが多いですが、総合病院である強みを生かして、複雑な病歴を持つ患者さんにおいては他科と連携が可能です。また循環器疾患は、急性期の治療が終わった後の慢性期管理も重要になりますので、当院での外来管理に加え、実地医家(かかりつけ)の先生との病診連携にも力を入れています。
その他、臨床研究にも積極的に取り組んでおり、自施設のみならず他施設との共同研究も数多く手がけています。
認定施設
- 日本循環器学会指定研修施設
- 日本心血管インターベンション学会指定研修施設
- 心臓リハビリテーション認可施設
- ロータブレーター認可施設
- 植え込み型除細動器(ICD)認可施設
- 心臓再同期療法(CRT)認可施設、補助人工心臓(VAD)認可施設
- 経カテーテル的大動脈弁置換術(TAVI)実施施設
- 経皮的僧帽弁接合不全修復システム実施施設(MitraClip/PASCAL Precisionシステム)
- 経カテーテル的大動脈弁置換術(TAVR) 専門施設
- 左心耳閉鎖システム実施施設
- IVLシステム施設認定
- 経皮的心房中隔欠損閉鎖術実施施設
循環器内科で扱う主な疾患
- 虚血性心疾患(狭心症・急性心筋梗塞)
- 不整脈
- 心不全
- 弁膜症
- 心筋疾患
- 心膜疾患、腫瘍
- 肺塞栓症
- 末梢動脈疾患(閉塞性動脈硬化症)
基本方針
各疾患における診療方針をご紹介します。
虚血性心疾患(安定狭心症)
虚血性心疾患全般について
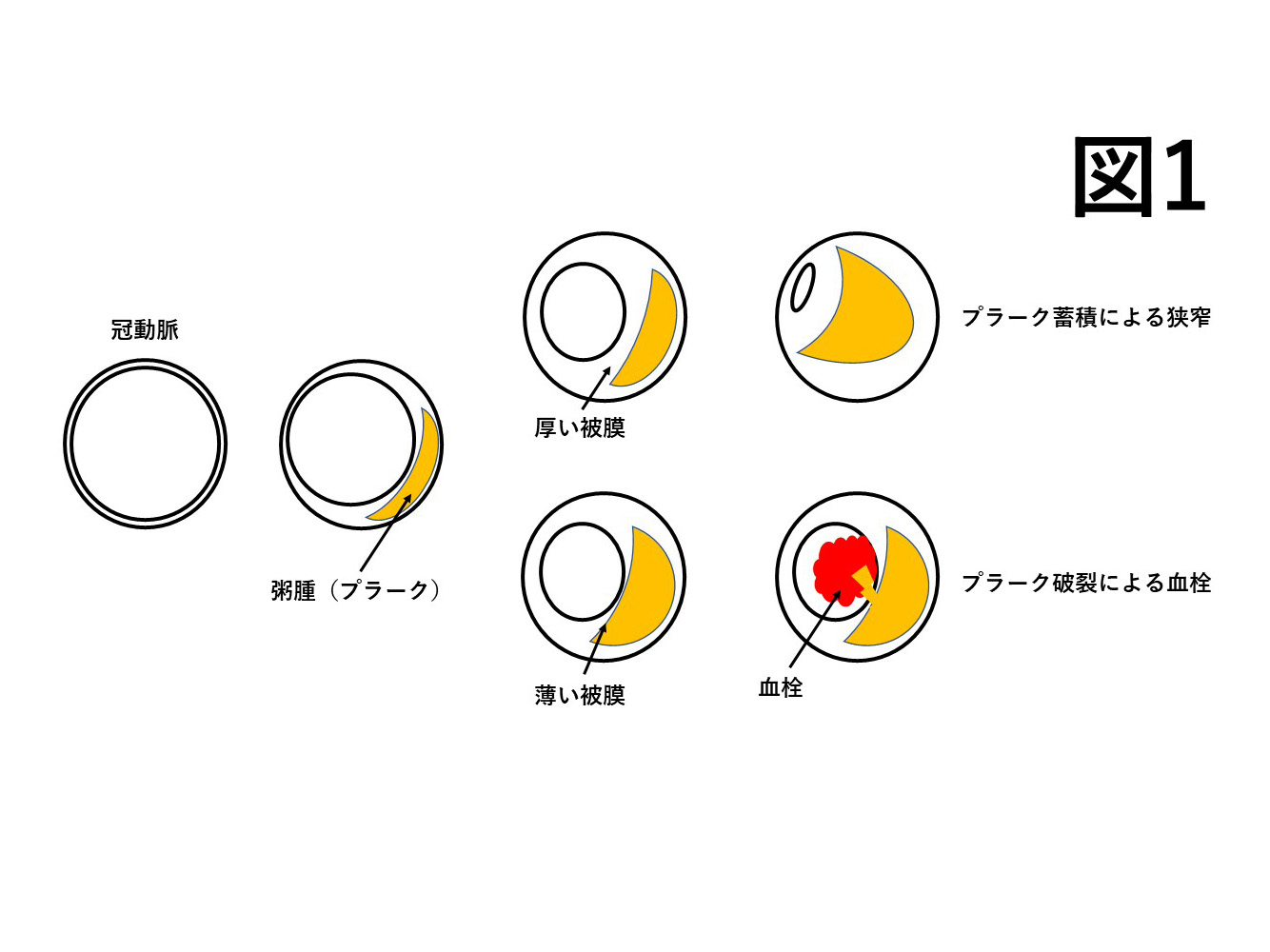
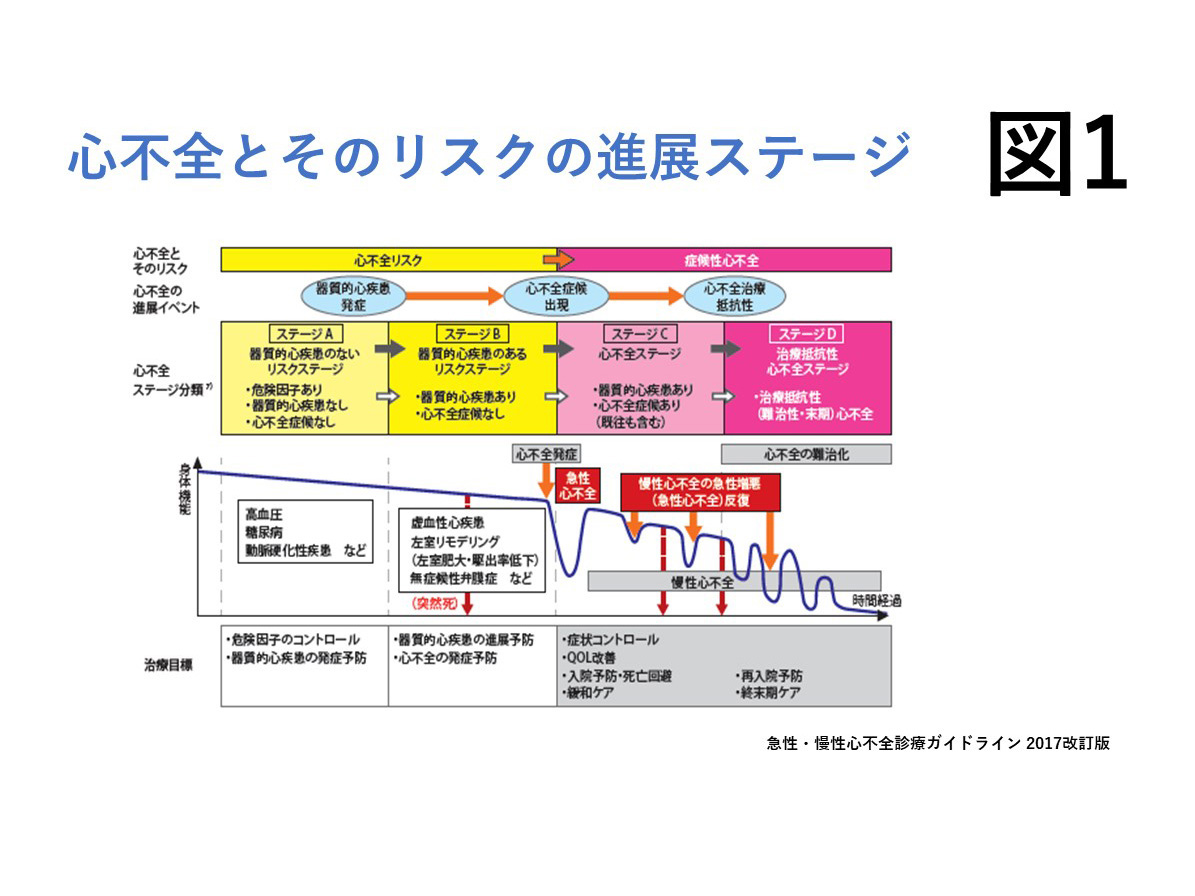
心臓を栄養する血管(冠動脈)の狭窄や閉塞によって、心臓の筋肉(心筋)に十分な血液が送れなくなる疾患です。最も頻度が高いのは、動脈硬化によるもので、血管の壁に脂肪を含む塊が蓄積した、粥腫(じゅくしゅ)もしくはプラークが原因で起こるものです。このプラークがだんだん大きくなって血管が細くなったり、プラークが破れて血管内に血栓(血の固まり)ができて突然血管が閉塞することもあります。(図1)
循環器内科で虚血性心疾患を治療する中では、薬物治療と並んでカテーテル治療がその中心になります。当院はこの地区における心臓カテーテルの草分け的存在として、カテーテル検査は1975年から、治療は1981年から始まり、その中で培った豊富な経験とデータが蓄積されています。カテーテルによる血行再建治療に関しては、手首からの細いカテーテル、造影剤や被曝量の低減、シンプルかつ効果的な治療など、可能な限り侵襲の少ない治療を心がけています。
一方で、一部の病変部位やプラークの性状によっては、太いカテーテルを用いてプラークを削ったり、カテーテルよりもバイパス手術の方が、成績の良い治療が提供できることもあります。当院では複雑な病変治療にも対応できるようなカテーテルデバイスの認定施設でもあり、また心臓血管外科との連携もスムーズにできるような体制を整え、生命予後やステントの再治療といった長期成績と、患者さんに負担が強くない治療の両方を念頭において、そのバランスを考えた治療を提供しています。(図2)
急性冠症候群(急性心筋梗塞・不安定狭心症)
心筋の壊死やダメージが生じる急性心筋梗塞とダメージが生じない不安定狭心症を合わせてこのように呼びます。最も頻度が高いのは、プラークが破れるなどして血管内に血栓(血の固まり)ができて突然血管が閉塞する、もしくは閉塞に近い状態になることです。徐々に狭くなった血管が閉塞する場合は、狭心症の過程を経て発症しますが、大きくないプラークが破れることで血管が閉塞することもあり、突然発症することもあります。 急性冠症候群の中で、ST上昇型心筋梗塞では治療までの時間が予後を左右すると言われています。当院では夜間でもスタッフが迅速に集まり、ガイドラインにおいて推奨されている90分以内の再灌流療法、またショック状態や急変などに対応できる補助循環装置の使用も可能です。
慢性冠症候群(慢性冠動脈疾患)
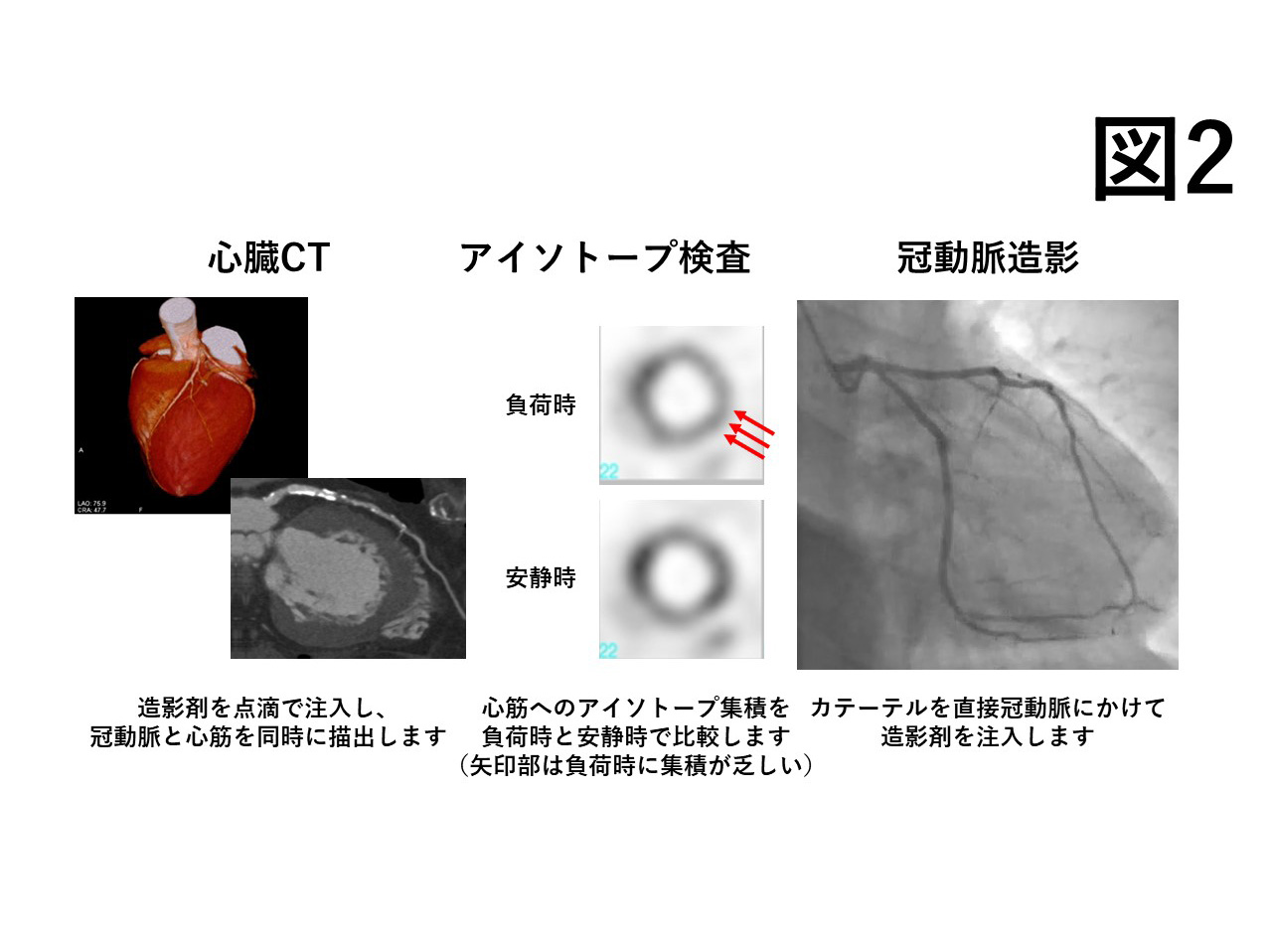
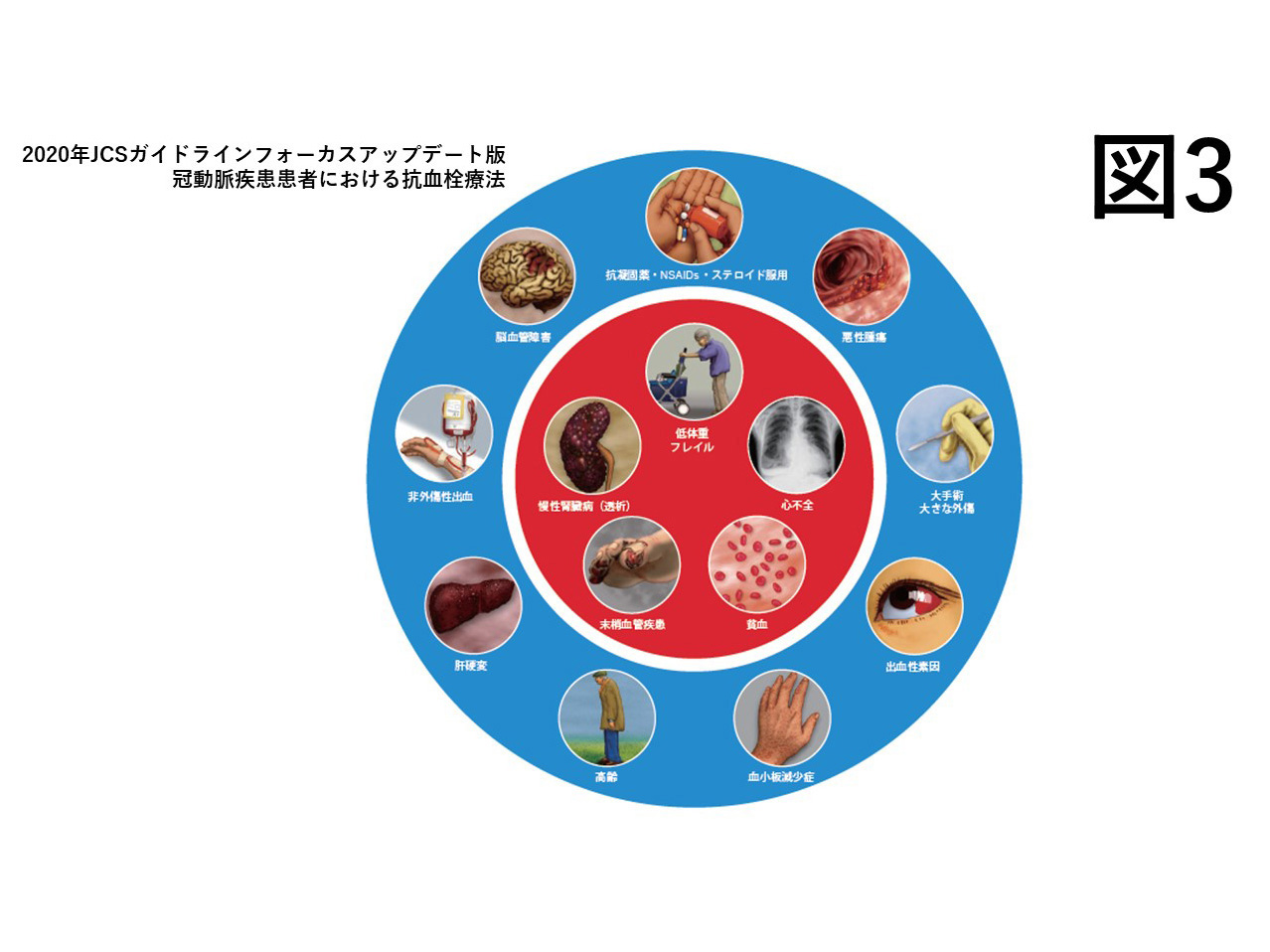
以前は安定狭心症と言われていたものですが、安定して治療が必要なくなった状態と誤解をされやすいこと、また、生命に大きく関わる急性冠症候群と一連の病態であることから、このような名前が最近使われるようになっています。狭心症を疑わせるような症状や状態、検査異常が認められた場合、症状、患者さんの持っているリスク、心臓の機能などを加味しながら、CTやアイソトープ検査、さらにはカテーテルによる冠動脈造影などを組み合わせて精査を行い(図3)、薬物療法やカテーテル治療・冠動脈バイパスを含む血行再建につなげています。
薬物治療
慢性冠症候群の中には、冠動脈の治療後、またプラークがあっても症状のない方も含まれます。
動脈硬化や動脈内プラーク形成には、加齢や心筋梗塞の家族歴などの遺伝的素因もありますが、それよりもむしろ高血圧、脂質異常症、糖尿病、タバコなど生活習慣がその進行に関与しますので、こうした危険因子の管理が本来重要です。カテーテル治療を含む血行再建は、血管全体そしてその時間経過の中で考えれば、治療の「一部」にしか過ぎません。治療をした後の再発・進行を防ぐために最適な薬物治療を行うことも、治療手技と同様、もしくはそれ以上に重要視しています。
薬物治療においては、血行再建後の再発抑制のために血液を固まりにくくする薬剤を内服することになります。一方で、日本人は欧米人に比べて、出血するリスクが高く、出血リスクが高い患者さん(図3)には、こうした薬剤を複数種類内服する期間を短くすることも推奨されています。一方で、早く中止することで、血管が閉塞してしまってはいけません。短い期間での薬剤減量を、確実な治療に基づいて行うことができるよう努めています。
こうした当院の中での治療はさることながら、長期的な視点では病診連携を行い、かかりつけの医院で投薬をお願いすることが多くあります。当院の方針が確実に実地医家(かかりつけ)の先生方に伝わるよう、カテーテル治療の患者さんの紹介状は、専用の紹介状を作成するなど病診連携にも力を入れています。
心不全
心不全全般のおはなし
心不全とは、何らかの原因によって心臓が悪くなって、血液を全身に送り出すポンプ機能が発揮できなくなり、息切れやむくみが起きる病気です。
人口の高齢化に加え、心筋梗塞や不整脈の治療成績が良くなり心臓に疾患を抱える患者さんも増えたことで、心不全患者さんの数は右肩上がりに増えており、その傾向は今後も続くと予想されています。
心不全患者さんの生命予後は、一部の悪性腫瘍(がん)と同じくらいとも言われますが、個人差が大きい部分があります。しかし、一度改善しても再度悪化して入院する「再入院」を繰り返すことも大きな特徴です。(図1)
心不全の発症・悪化の要因とその意味
心不全の発症や悪化には、治療可能な要因が少なくありません。虚血性心疾患、不整脈、弁膜症などについては、なるべく負担が少なくかつ速やかに検査し、必要であれば治療を行います。心不全は治癒するものというよりは上手に付き合っていく疾患であり、お薬やリハビリテーションを中心とした運動療法も重要であり、定期的な通院やチェックも欠かせません。しかしながら、どれだけいい薬を出しても、どれだけ高額な治療を行っても、薬を服用しなかったり、不摂生で生活管理ができなければまた増悪してしまいます。医師による治療と同じくらい、患者さん自身(もしくは周囲の介助者)による自己管理が重要であると言われています。
心不全は再入院するたびに心臓の機能が悪化し病状が進行するだけでなく、身体機能が低下し、日常の生活動作が徐々にできなくなることや、認知機能が進行することが問題となっています。心不全患者さんの多岐にわたる基礎疾患、悪化要因、生活環境や社会背景に対応するために、医師だけでなく看護師、理学療法士、栄養士、薬剤師、医療ソーシャルワーカーなど、心不全多職種チームで運動、食事、服薬、血圧や体重の測定含めた生活の中における指導や、退院後の生活支援など、患者さんに合わせた評価介入を行なっています。
心不全多職種チーム
当院では心不全多職種チームを2015年から立ち上げました。一般的に入院中の身体機能維持には早期のリハビリや栄養介入が重要で、また患者さんの自己管理指導や生活支援により、心不全再入院が減少することが報告されています[5]。このような介入には、通常、医師だけでの関わりでは不十分です。専門職が多く集まる急性期病院だからこそ、その専門性を活かしてより良い治療とケアを提供できると考えています。
各職種の大まかな役割を示します。
【看護師】ケアの統括・生活指導・日常生活動作の評価
【理学療法士】リハビリテーション・運動指導
【栄養士】栄養指導・低栄養や食思不振への対応
【医療ソーシャルワーカー/退院コーディネーター】退院後の社会的サポートの調整、転院や施設との連携
【薬剤師】服薬指導・認知機能の評価・薬剤適正使用のチェック
【歯科口腔衛生士】口腔内環境の評価
【心理士】心理的支援
週に1回はカンファレンスを行い、患者さんの問題点を抽出し、それにどう対応するかを話し合っています問題は多岐にわたりますが、中でも身体機能の低下は、今までできていたことができなくなるという意味で患者さん自身だけでなく、その家族にとっても大きな問題であり、また介護需要の増大という社会的な問題でもあります。こうした中で、チーム全体としては、心不全入院中の身体機能の低下を防ぐことを目標の一つとしてきました。この5年間の推移を見ると、患者さんの高齢化が徐々に進んで入るものの、当初は半数近くの患者さんに身体機能の低下が見られたのが、最近では1/3に減少しています。(図2)
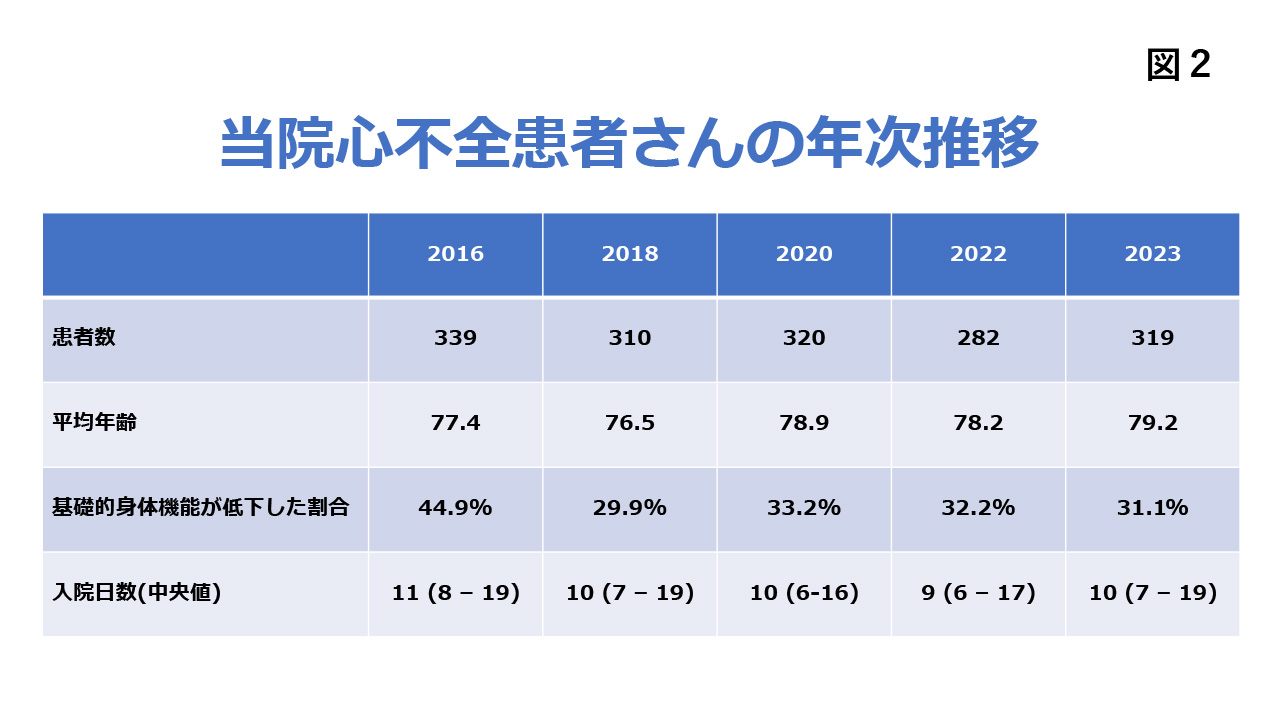
身体機能が低下せずに退院ができるようになったことで入院期間の短縮にもつながっていると思われます。身体機能を保ち、可能なら早く自宅へ退院するという入院管理をチームとして意識しながら行なっています。
心不全の管理を行なっていく上では、入院中よりもむしろ、退院してからの方が長く、また重要になります。昨今、病院完結型から地域完結型に医療はシフトチェンジしており、心不全が治癒するものではなく、上手に付き合っていくものであるため、地域のかかりつけの先生やメディカルスタッフとの連携が欠かせません。心不全多職種チームでは、患者さんのケアに関する情報も地域に連携できるよう、紹介状の仕組みを整えたり、メディカルスタッフを対象とした勉強会を定期的に開催するなど、安城市だけでなく西三河全体という観点で、より良い心不全管理が行えるように取り組んでいます。(図3)

心不全緩和ケア
心不全が辿る経過は患者さんによって異なりますが、その中で身体的症状や心理的・社会的なものも含むさまざまな苦痛が生じることがあります。近年、心不全にも「緩和ケア」の概念が浸透してきました。「緩和ケア」と聞くと、「終末期で手の施しようがない」「何も治療しない」というような暗いイメージがあるかもしれませんが、心不全の緩和ケアは、治療を継続しながら、全人的な苦痛に介入し、患者さんやその家族をサポートして生活の質を維持・改善するものです。院内の症状緩和チームと協力しながら、適切な「緩和ケア」を提供できる体制を整えています。
また、心不全が悪化と改善を繰り返す中では、重篤な状態に陥った時や自分が意思表示できないような悪化を迎えたときに、何を大切にし、どのような治療やケアを希望するかを事前に考えておく「アドバンス・ケア・プランニング(advance care planning; ACP)」も心不全緩和ケアの重要な要素になります。より良い状態を目指しつつも、「もしも」の時のことについてご家族や医療スタッフと少しでも考えられるように科として取り組んでいます。
不整脈
不整脈とは
心拍数やリズムが一定でない状態を示します。また心拍や脈拍が整であっても、心電図で異常がある場合は臨床的には不整脈と診断します。
ヒトの心臓は1分間に60~100回ほど拍動し、全身に血液を送っています。
心拍数が100回/分を超える場合を頻脈といい、60回/分未満を徐脈といいます。
頻脈は動悸や息切れ、胸の不快感などを引き起こし、徐脈はめまい・倦怠感・失神などを引き起こします。
また、これらの不整脈の中には血圧低下や意識障害を伴う致死的なものも含まれます。また、健康診断での心電図や最近ではスマートウォッチなどで不整脈を指摘されて相談にみえる方も増えています。
不整脈の検査
上記のような自覚症状がある場合には不整脈が原因となっている可能性があります。当院では不整脈を検出する手段として運動負荷心電図検査、24時間ホルター心電図検査、最長2週間の記録が可能な長時間記録心電計など用いて検査を行っています。また、必要に応じて2-3年間の記録が可能な植込み型心電計の手術を行うこともあります。
不整脈の治療
不整脈の治療には薬物療法と非薬物療法があります。
①薬物療法は、発作回数そのものを少なくする抗不整脈薬療法になります。また、『心房細動』という不整脈においては、脳梗塞などの血栓症を予防する抗血栓療法も非常に重要な役割を果たします。抗血栓療法には、出血リスクの懸念もあるため、その適応についてはガイドラインの基準を参照に各症例ごとに判断しています。抗不整脈薬はその効果や有効期間には個人差があり不整脈を完全に抑え切ることは困難です。また、稀に副作用が問題となることもあるため一定期間、不整脈の症状を和らげる目的で使用することが多いです。
②非薬物療法にはカテーテルアブレーション治療と心臓植込み型デバイス治療があります。 I.カテーテルアブレーション治療:これは細い管を足の付け根の血管から挿入し、その先端を血管内に通して心臓内に誘導し不整脈の発生源となっている部位を焼灼する(アブレーション)治療法です。アブレーション治療は薬物治療よりも不整脈の根治率が高い治療方法です。
II.心臓植込み型デバイス治療:ペースメーカなどの体内植込み型の治療機器を総称して心臓植込み型デバイスと呼ばれます。ペースメーカは徐脈性不整脈に対しての唯一の治療法として確立した治療法です。当院では徐脈性不整脈の種類によってはリードレスペースメーカを選択することも可能となっております。また、ペースメーカ以外に致死性不整脈を検知して自動で電気的除細動を行い救命を行う植え込み型除細動器(ICD)や重症心不全における心臓の働きを効率化する両室ペースメーカ(CRT)などの治療機器が選択されることもあります。心臓植込み型デバイスのフォローアップなどは遠隔モニタリングと呼ばれる植込み型心臓デバイスの情報を自宅に設置した専用のモニタやスマートフォンアプリを通じて、医療機関に送信することができるサービスを利用します。
当院の不整脈治療の特色
不整脈専門医を中心に循環器内科全体で不整脈の治療に取り組んでいます。また、不整脈専門外来も併設しており、不整脈の相談から診断、治療まで対応しています。当院でのカテーテルアブレーション治療の80%程度は『心房細動』がターゲットとなっています。心房細動は発症から1年以内の方が根治率が高いことが知られており、当院では必要と判断される方には積極的にカテーテルアブレーション治療の選択肢を提示しております。『心房細動』に対するカテーテルアブレーション治療を行う際には、事前に心臓CT検査を行い心臓の形態を把握しています。心臓の大きさや治療部分の形態により、従来の高周波アブレーションの他に冷凍凝固バルーンを用いたクライオバルーンアブレーション、さらにレーザーバルーンを用いたレーザーバルーンアブレーションを選択することが可能であり、症例ごとに使い分けています。手術を行う際には『安全かつ確実』を目標に、より満足度の高い治療を提供できるよう心がけています。また、『心房細動』以外の難治性不整脈(心房頻拍や心室頻拍など)に対するカテーテルアブレーション治療も積極的に行っております。心臓植込み型デバイスに関しては、ペースメーカ以外に植込み除細動器(ICD)や両室ペースメーカ(CRT)などの治療が可能であり、術後の遠隔モニタリングデータの管理などは『不整脈デバイスチーム』という専門多職種チームにて行っております。
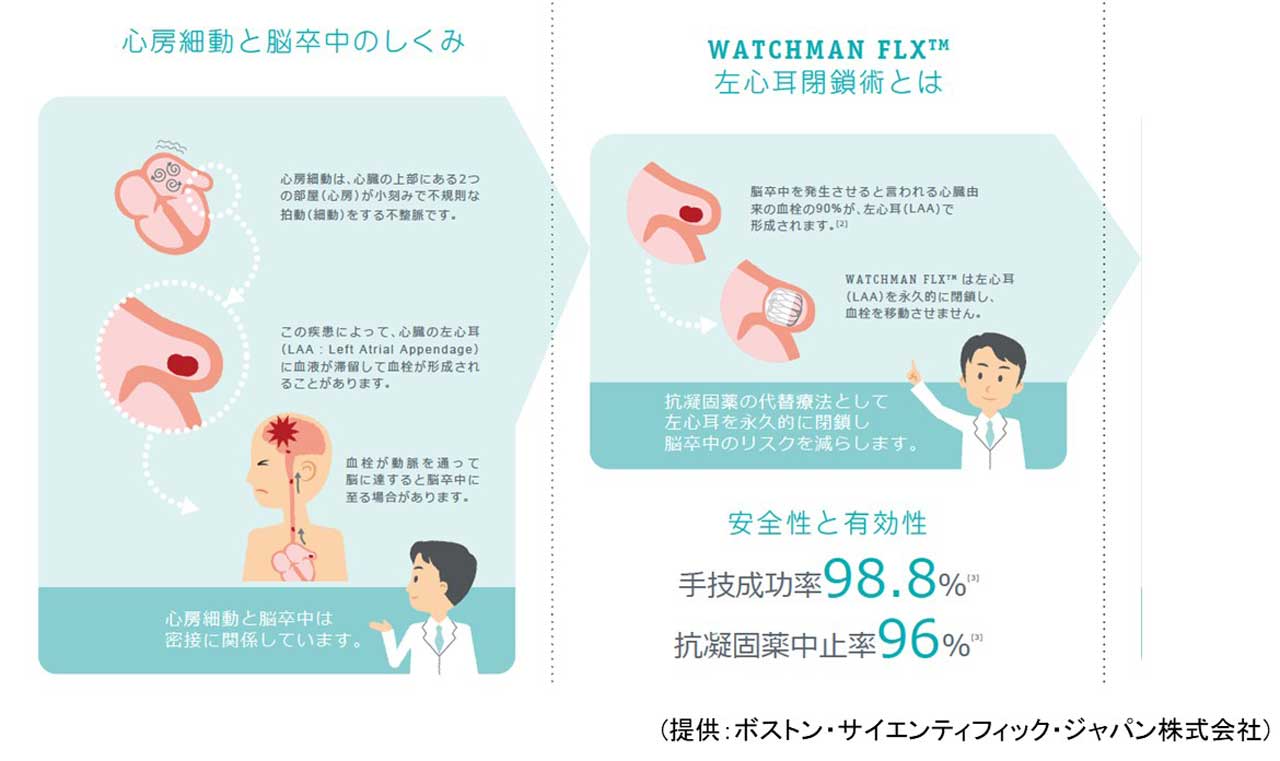
また、『心房細動』に対する治療で血栓塞栓症を予防するうえで非常に重要な役割である抗凝固療法が、出血などの合併症のため内服継続が困難な症例には左心耳閉鎖デバイス(WATCHMAN ウオッチマン)という代替療法を行うこともできます。
当院での不整脈治療は、従来のものから最新の治療方法まで多くの選択肢を用意しており一人一人に適した治療方法を組み合わせたり、選択することが可能となってます。
左心耳閉鎖デバイスについて
1)左心耳閉鎖デバイスとは
非弁膜症性心房細動の患者さんでは、上の図のように脳卒中(脳梗塞)の原因となる血栓の90%以上が心臓の左心耳内で形成されると言われています。そのため、左心耳を閉鎖することが脳卒中のリスクを低減する有効な方法となります。左心耳閉鎖デバイスは、足の静脈からカテーテルで挿入するもので、左心耳から血栓が流れ出てこないよう永久的に閉鎖する目的でデザインされています。その大きさは500円玉と同じくらいで、多くの医療用植込み機器で広く一般的に使用されている、きわめて軽い小さい物質でできています。
2)左心耳閉鎖デバイスの効果
抗凝固薬による長期の出血リスクを伴うことなく、脳梗塞リスクを低減することが期待できます。毎日の抗凝固薬の服用を減らすことが期待できます(ただし、その他の薬剤の服用は継続します)。
3)左心耳閉鎖デバイス植込み術の適応患者
左心耳閉鎖デバイスの留置は、一般的な抗凝固薬であるワルファリンなどの治療が長期間実施できないと医師により判断された患者さんにとっての治療法のひとつとなります。
4)左心耳閉鎖デバイス植込み術の手順
原則全身麻酔下で行います。取り替える必要がない永久的なデバイスで体の外からは見えません。このデバイスを留置するため、医師は標準的なステント留置手技と同様、太ももに小さな切り込みを入れて細い管(カテーテル)を挿入し、心臓の左心耳にデバイスを誘導します。この手技は約1-2時間程度かかり、患者さんは一般的に術後数時間から歩行が可能です。 手技の成功率は100%ではなく、90%-98%程度とされています。
2023年3月現在、西三河では当院のみで施行可能です。心房細動による脳梗塞の予防に抗凝固薬の内服が必要にもかかわらず、出血でお困りの方、またよく転ぶことが多く今後の出血が危惧される方などはぜひご相談ください。
全身麻酔管理でのカテーテルアブレーション治療を始めました
不整脈のカテーテル治療であるアブレーションでは、治療中の苦痛の除去、また安静を保持することにより安全かつ適切に手技を行うために鎮静および鎮痛を行います。安定した鎮静・鎮痛は患者さんの満足度や手技の成功率を高め、カテーテルによる合併症を防ぐキーポイントとなります。特に、心房細動のカテーテルアブレーションでは静脈麻酔に比べ全身麻酔での肺静脈隔離成功率の向上が報告されています。当院でも鎮静薬、鎮痛薬を用いた深い鎮静を保ちながら手技を行っていますが、体動によって手技が難航する場合もあります。
2022年より心房細動を対象とした高周波カテーテルアブレーション治療において、月に1-2例ほどの全身麻酔下での手技を開始しました。当院の全身麻酔管理の特徴としては術中の管理を専従した麻酔科医が担当します。深い鎮静と比べて完全に意識がない状態で手技を行うことができるため、苦痛軽減に繋がっています。
全身麻酔管理カテーテルアブレーション治療の対象疾患としては心房細動であり、それ以外の不整脈治療は深い鎮静下に行います。
全身麻酔管理カテーテルアブレーション治療を考慮する患者さんは以下の通りです。
1.初回アブレーション治療で苦痛の訴えや無意識の体動により手技に難渋した症例で、再度のアブレーション治療を必要とする場合
2.重度の睡眠時無呼吸症候群を有する方
上記以外にも全身麻酔管理をご希望される場合や当方で必要と判断される場合には提案、相談させていただきます。
「パルスフィールドアブレーション(PFA)」を導入しました。
当院では最新の医療技術を導入し、地域の皆様に高品質な医療サービスを提供しています。この度、新たに「パルスフィールドアブレーション(PFA)」を導入しました。
パルスフィールドアブレーション(PFA)とは?
PFAは、心臓の不整脈治療に革命をもたらす新しい技術です。この治療法は、特殊なパルスフィールドを使用して心臓の特定の部位を正確に治療し、従来の方法に比べて合併症のリスクが低く、回復が速いのが特徴です。PFAは、心房細動(AF)の治療における大きな進歩と言えます。熱(高周波)または冷気(冷凍アブレーション)を使用する従来のアブレーション技術とは異なり、PFAは高エネルギーの電気パルスの短いバーストを使用し、AF の原因となる組織を治療します。この非熱的アプローチにはいくつかの利点があります。
以下にパルスフィールドアブレーション(PFA)のメリットをご紹介します!
低侵襲で安全性が高い
- PFAは、従来のアブレーション法に比べて、より精密かつ安全に心臓の異常な電気信号を処理できます。小さなカテーテルを使用し、体への負担が少なく、手術後の回復も迅速です。
副作用のリスクを最小限に
- PFAは、周囲の組織への影響を抑え、心臓周辺の重要な血管や神経を守りながら治療が行えます。これにより、従来の治療法よりも副作用が少なく、より安心して治療を受けられます。
迅速な回復
- 手技時間が短縮され、手術後の痛みが少なく、患者様は短期間で日常生活に戻ることができます。PFAは回復が早いため、忙しい日常を送る方々にも最適です。
新たな選択肢
- 心房細動やその他の心疾患に対する新しい治療法として、PFAは患者様にとって一歩進んだ治療の選択肢を提供します。革新的な技術で、より良い生活をサポートします。
現在PFAは3社が承認されて使用可能です。当院では3社すべてのPFAが使用可能であり、患者様に合ったPFAを選択することが可能となっています。

最新の医療技術で、より快適で安全な生活をサポートするパルスフィールドアブレーション。皆様の健康を守るために、最適な治療をお届けします!
弁膜症
弁膜症について
心臓弁膜症とは心臓にある4つの弁(大動脈弁・僧帽弁・三尖弁・肺動脈弁)が正常に機能しなくなることで、大まかには弁の開きが悪くなる「狭窄症」としっかりと閉じなくなる「逆流症」があります。
弁膜症に伴って起きる心不全や不整脈などを管理しながら、弁膜症の進行を心エコーなどで検査しながら経過を見ていくのが内科で、根治治療については胸部外科が大きな役割を担っていますが、近年、一部の弁膜症については、循環器内科でも根治治療を行うことができるようになってきています。
大動脈弁狭窄症について
大動脈弁狭窄症は進行すると突然死や心不全などで命を落とす、予後の悪い疾患です。大動脈弁が加齢などにより石灰化することが原因として一番多く、社会の高齢化とともに増加しており、75歳以上の約8人に1人は大動脈弁狭窄症に罹患していると言われています。
進行速度には個人差がありますが、必ず加齢とともに進行します。心臓超音波検査などで重症度を判定し、重症で動悸や息切れ、胸の痛みや重苦しさ、失神などが出現したら手術適応となります。
以前は開胸による大動脈弁置換術が治療の第一選択でしたが、2016年より当院ではカテーテルを使って折りたたまれた人工弁を悪くなった大動脈弁まで運び広げる、経カテーテル大動脈弁留置術(TAVI)が施行可能になり、どちらの治療を行うかは、年齢や手術リスク、解剖学的条件も含めて、ハートチームで決定しています。
TAVIは、傷は小さく済み、短い入院期間(約5日)で施行可能です。また当院では2020年から局所麻酔でのTAVIも行っており、さらに低侵襲で治療できるようになっています。TAVI弁には自己拡張型とバルーン拡張型の2種類があります。当院ではどちらも使用することができ、全ての患者さんに最適の治療を選択することが可能です。また、過去に大動脈弁疾患に対して外科的に置換された生体弁が10~15年で劣化してきますが、その生体弁機能不全に対して、人工弁の中にカテーテルで TAVI弁を留置する術式(TAV in SAV)も当院で施行可能となりました。
今後もTAVIを含めて弁膜症のカテーテル治療の適応はさらに広がっていくと思われますが、患者さんにより良い治療を提供できるようスタッフ一同協力して検査、治療を行っていきます。
僧帽弁閉鎖不全症について
僧帽弁閉鎖不全症とは、様々な原因により僧帽弁がうまく閉じなくなり、血液が左心室から左心房に逆流してしまう弁膜症の一つです。軽症であれば自覚症状はありませんが、悪化すると息切れやむくみ、疲労感などの心不全症状が出現します。一般的には軽症であれば心臓の負担を抑えるお薬での治療がまず開始されますが、逆流の程度が進行して重症の僧帽弁閉鎖不全症となると、僧帽弁の手術が考慮されます。
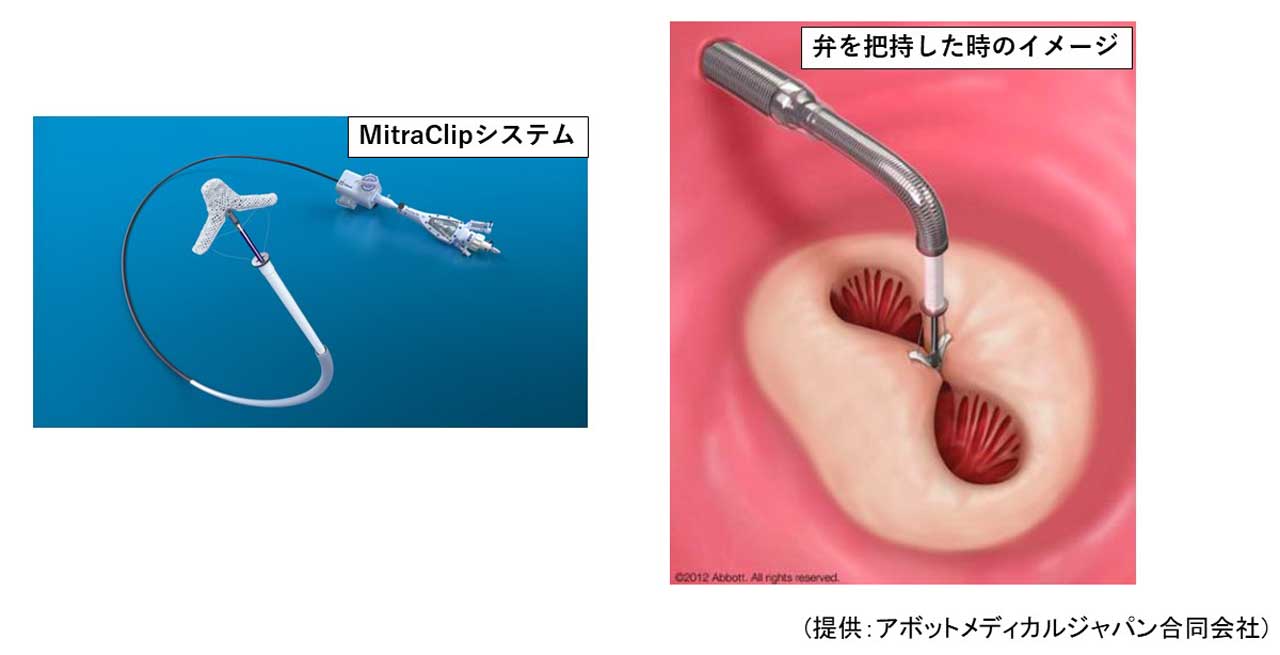
僧帽弁閉鎖不全症に対する手術は外科手術が第一選択です。しかしながら、心臓の動きが悪い、ご高齢、他の合併症が多いなどの理由により、手術のリスクが高くなり断念せざるを得ない患者さんも少なくありません。そんな患者さんに対してMitraClipを用いたカテーテルによる治療(経皮的僧帽弁クリップ術)が2018年4月から本邦で開始されました。
胸を切開する従来の外科手術よりも体にかかる負担が少ないため、これまで手術を受けることが難しかった患者さんに対しても治療が可能となり、選択肢を増やすことができるようになりました。
経皮的僧帽弁クリップ術はカテーテルを用いて僧帽弁の前尖と後尖を同時にクリップでつまんで、僧帽弁の逆流を少なくする治療です。クリップを適切な位置に誘導するために、経食道心エコーで詳細に観察しながら治療を進めることが必要なため全身麻酔での手術となります。手術時間は平均2〜3時間ほどで、術後3日程度で退院することができます。
経皮的僧帽弁クリップ術に期待される効果としては、症状の改善、心機能の改善、心不全による入院や死亡率の低下、生活の質の改善があげられますが、僧房弁の形態や全身状態からMitraClipでの治療が困難な患者さんもいらっしゃいます。
心臓超音波画像等で僧帽弁の評価を行い、循環器内科医、心臓外科医、麻酔科医などの多職種からなるハートチームで議論し、経皮的僧帽弁クリップ術の適応と治療方針について決定します。
2023年3月末の時点で、西三河においてこの手技ができるのは、当院のみです。 繰り返す心不全や改善しない息切れなどの際は、ぜひご相談ください。

診療実績
| 2019年度 | 2020年度 | 2021年度 | 2022年度 | 2023年度 | |
|---|---|---|---|---|---|
| 外来患者数(延べ人数) | 32,080 | 27,003 | 27,978 | 29,649 | 31,436 |
| 入院患者数(延べ人数) | 14,553 | 13,985 | 13,312 | 14,286 | 15,411 |
| 紹介率 | 97.1% | 94.3% | 89.7% | 90.2% | 92.2% |
| 逆紹介率 | 195.2% | 200.3% | 185.6% | 149.2% | 163.4% |
| 平均在院日数 | 7.1 | 7.2 | 6.7 | 7.8 | 7.8 |
| 治療実績 | 2019年度 | 2020年度 | 2021年度 | 2022年度 | 2023年度 | ||||
|---|---|---|---|---|---|---|---|---|---|
| 冠動脈カテーテル治療(PCI) | 468 | 426 | 450 | 435 | 458 | ||||
| 急性冠症候群に対するカテーテル治療(緊急PCI) | 207 | 169 | 168 | 194 | 193 | ||||
| 心筋焼灼術(カテーテルアブレーション) | 367 | 376 | 395 | 360 | 414 | ||||
| 心房細動に対する心筋焼灼術 | 280 | 312 | 313 | 296 | 318 | ||||
| 植え込み型除細動器治療(ICD) | 12 | 7 | 9 | 12 | 12 | ||||
| 両室ペーシング機能付き植え込み型除細動器治療(CRT-D) | 6 | 3 | 10 | 16 | 22 | ||||
| 経カテーテル大動脈弁留置術(TAVI) | 36 | 36 | 62 | 62 | 61 | ||||
循環器内科 医師紹介
- 循環器内科代表部長
- 内科代表部長
- 特任院長補佐
植村 祐介
うえむら ゆうすけ
- 日本内科学会認定 認定内科医
- 日本内科学会認定 総合内科専門医
- 認定医・専門医
- 日本内科学会認定 認定内科医
日本内科学会認定 総合内科専門医
日本循環器学会認定 循環器専門医
日本抗加齢医学会認定 日本抗加齢医学会専門医
日本心血管インターベンション治療学会認定 専門医
日本心臓リハビリテーション学会認定 心臓リハビリテーション指導士
経カテーテル的大動脈弁置換術関連学会協議会 TAVR実施医認定医
経カテーテル的心臓弁治療関連学会協議会認定 経カテーテル的大動脈弁置換術指導医
日本内科学会認定 JMECCインストラクター
日本不整脈学会ペーシングによる心不全治療研修セミナー履修
日本救急医学会認定 ICLS・BLSコースインストラクター - 出身大学
- 名古屋大学(H16年)
- 専門領域
- 虚血性心疾患
心不全
循環器内科一般
- 循環器センター長
- 特任院長補佐(医療安全管理部副部長)
石川 真司
いしかわ しんじ
- 日本内科学会認定 認定内科医
- 日本内科学会認定 総合内科専門医
- 認定医・専門医
- 日本内科学会認定 認定内科医
日本内科学会認定 総合内科専門医
日本循環器学会認定 循環器専門医
日本不整脈心電学会認定 不整脈専門医
日本不整脈学会植込み型除細動器(ICD)研修セミナー履修
日本不整脈学会ペーシングによる心不全治療研修セミナー履修
2024年度第2回医療安全管理者養成研修 修了 - 出身大学
- 名古屋大学(H16年)
- 専門領域
- 不整脈
循環器内科一般
- 院長
度会 正人
わたらい まさひと
- 名古屋大学医学部臨床教授
- 名城大学臨床教授
- 認定医・専門医
- 名古屋大学医学部臨床教授
名城大学臨床教授
日本内科学会認定 認定内科医
日本内科学会認定 指導医
日本循環器学会認定 循環器専門医
日本循環器学会認定 評議員
日本心血管インターベンション治療学会認定 名誉専門医
日本医師会認定 産業医 - 出身大学
- 名古屋大学(S60年)
- 専門領域
- 虚血性心疾患
循環器内科一般
- 副院長
- 救命救急センター長
竹本 憲二
たけもと けんじ
- 日本内科学会認定 認定内科医
- 日本内科学会認定 指導医
- 認定医・専門医
- 日本内科学会認定 認定内科医
日本内科学会認定 指導医
日本内科学会認定 総合内科専門医
日本循環器学会認定 循環器専門医
日本心血管インターベンション治療学会認定 心血管カテーテル治療専門医
日本心血管インターベンション治療学会認定 施設代表医
日本高血圧学会認定 専門医
日本高血圧学会認定 指導医
日本不整脈学会植込み型除細動器(ICD)研修セミナー履修
日本不整脈学会ペーシングによる心不全治療研修セミナー履修
名古屋大学医学部臨床講師 - 出身大学
- 名古屋大学(H3年)
- 専門領域
- 虚血性心疾患
循環器内科一般
- CCU部長
光田 貴行
みつだ たかゆき
- 日本内科学会認定 認定内科医
- 日本内科学会認定 総合内科専門医
- 認定医・専門医
- 日本内科学会認定 認定内科医
日本内科学会認定 総合内科専門医
日本循環器学会認定 循環器専門医
日本心血管インターベンション治療学会 認定医
経カテーテル的大動脈弁置換術関連学会協議会認定 TAVR指導医
日本内科学会認定JMECCインストラクター - 出身大学
- 愛媛大学(H20年)
- 専門領域
- 虚血性心疾患
弁膜症
循環器内科一般
- 不整脈診療部長
岡島 嵩
おかじま たかし
- 日本内科学会認定 認定内科医
- 日本内科学会認定 総合内科専門医
- 認定医・専門医
- 日本内科学会認定 認定内科医
日本内科学会認定 総合内科専門医
日本循環器学会認定 循環器専門医
日本心不全学会・日本不整脈心電学会主催 植込み型除細動器/ペーシングによる心不全治療研修履修
日本不整脈心電学会認定 不整脈専門医 - 出身大学
- 香川大学(H22年)
- 専門領域
- 循環器内科一般
- 循環器内科病棟部長
山口 尚悟
やまぐち しょうご
- 日本内科学会認定 認定内科医
- 日本内科学会認定 総合内科専門医
- 認定医・専門医
- 日本内科学会認定 認定内科医
日本内科学会認定 総合内科専門医
日本循環器学認定 循環器専門医
日本心血管インターベンション治療学会 認定医
日本内科学会認定JMECCインストラクター
日本心エコー図学会認定 SHD心エコー図認証医 - 出身大学
- 名古屋大学(H22年)
- 専門領域
- 循環器内科一般
- 循環器先進医療部長
尾崎 祐太
おざき ゆうた
- 日本内科学会認定 認定内科医
- 日本循環器学会認定 循環器専門医
- 認定医・専門医
- 日本内科学会認定 認定内科医
日本循環器学会認定 循環器専門医
日本心血管インターベンション治療学会 認定医
日本内科学会認定 JMECCインストラクター
日本内科学会認定 総合内科専門医
日本心不全学会・日本不整脈心電学会主催 植込み型除細動器/ペーシングによる心不全治療研修履修 - 出身大学
- 名古屋大学(H24年)
- 専門領域
- 循環器内科一般
- 医員
岡本 峻幸
おかもと たかゆき
- 日本内科学会認定 内科専門医
- 認定医・専門医
- 日本内科学会認定 内科専門医
- 出身大学
- 名古屋大学(H31年)
- 専門領域
- 循環器内科一般
- 医員
岩出 和馬
いわで かずま
- 日本内科学会認定JMECC修了
- 認定医・専門医
- 日本内科学会認定JMECC修了
- 出身大学
- 名古屋大学(R2年)
- 専門領域
- 循環器内科一般
- 医員
松本 大輝
まつもと だいき
- 認定医・専門医
- 出身大学
- 名古屋市立大学(R2年)
- 専門領域
- 循環器内科一般
- 医員
伊藤 俊輔
いとう しゅんすけ
- 認定医・専門医
- 出身大学(卒年)
- 名古屋大学(R3年)
- 専門領域
- 循環器内科一般
- 医員
揚妻 大地
あげつま だいち
- 認定医・専門医
- 出身大学(卒年)
- 三重大学(R3年)
- 医員
加藤 大暉
かとう ひろき
- 認定医・専門医
- 出身大学
- 名古屋大学(R4年)
- 専門領域
- 循環器内科一般
- 医員
古川 哲司
ふるかわ てつじ
- 認定医・専門医
- 出身大学
- 東京医科歯科大学(R4年)
- 専門領域
- 循環器内科一般
- 医員
片岡 尭之
かたおか たかゆき
- 認定医・専門医
- 出身大学(卒年)
- 名古屋大学(R5年)
- 専門領域
- 循環器内科一般
- 医員
近藤 匡亨
こんどう まさみち
- 認定医・専門医
- 出身大学(卒年)
- 名古屋大学(R5年)
- 専門領域
- 循環器内科一般
